原文轉自菠蘿因子
癌症整體是一種老年病,絕大多數類型在發達國家的發病率都高於中國。但有5種癌症例外,那就是肝癌,胃癌,食管癌,鼻咽癌,宮頸癌。
(每10萬人癌症發病率比較)
這5種癌症在中國發病率都很高,我們身邊很常見,但歐美卻很少。其中鼻咽癌最為特別,80%左右都集中在中國華南地區和東南亞。廣東地區發病率高居全球第一,因此也被稱為“廣東癌”。
廣東人患鼻咽癌的概率是其它低發病率地區的20倍!
憑啥啊!?
幾十年來,籠罩在中國華南地區上空的這一魔咒困擾著一代又一代的科學家。鼻咽癌到底為何在這里高發,成為了極其熱門的研究話題。
最近,來自中國和新加坡的科學家團隊在《自然.遺傳學》上發表的一篇突破性論文,給這個問題提供了一個新的可能答案:
一種叫EBV的病毒在亞洲發生了突變,成為了一種能導致的鼻咽癌的高危亞型。而這個高危亞型病毒在廣東人群中廣泛傳播!
曾益新教授,劉建軍教授和翟巍巍教授團隊合作的論文)
(一)鼻咽癌的風險因素
由於鼻咽癌特殊的分佈特點,很顯然它最主要的風險因素不是年齡。目前主流觀點認為,鼻咽癌在華南地區高發,是由遺傳、環境和EB病毒感染等多重因素綜合導致的。(擴展閱讀:鼻咽癌,為啥成了“中國特色”?)
遺傳因素和鼻咽癌有關。2002年和2010年,曾益新院士的研究團隊在《自然·遺傳》上先後發布兩項研究成果,發現了鼻咽癌患者人群的基因易感位點,顯示鼻咽癌確實具有一定的遺傳性,有些人先天風險更高一些。
廣東地區的飲食習慣也和鼻咽癌發病有關係。百越部落遺留下來的風俗和飲食習慣,尤其是兩廣地區的居民喜歡吃醃製的鹹魚等食物,也會增加鼻咽癌的患病風險。
但是,這些遺傳因素和環境因素加在一起,只會增加幾倍鼻咽癌的發病風險,並不能完全解釋廣東地區超過低危地區20倍的發病率。還有什麼因素呢?
第三大因素是病毒感染。和鼻咽癌相關的病毒叫EBV(EB病毒)。除了和肝癌相關的肝炎病毒,和宮頸癌相關的HPV病毒外,EBV是另一個和腫瘤發生有直接關係的病毒。
EBV全稱是Epstein-BarrVirus,它被發現於1964年,屬於γ皰疹病毒亞科,是最早被鑑定和人類腫瘤有關的病毒,除了鼻咽癌外,它和兒童的伯基特淋巴瘤也有密切關係。
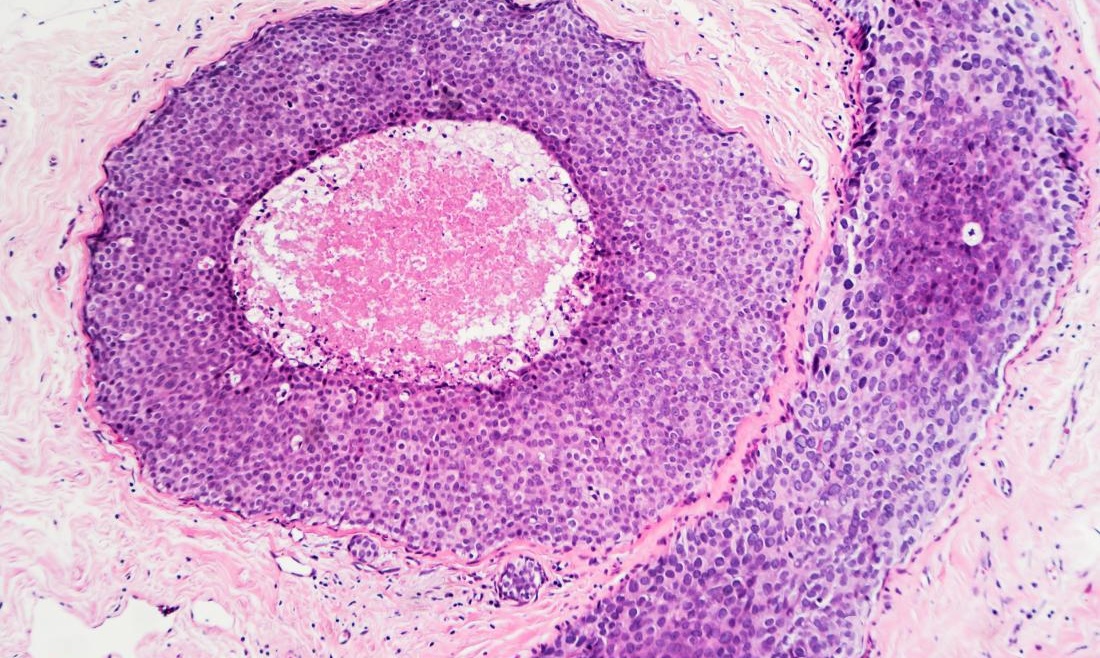
研究發現,幾乎100%的鼻咽癌患者都是EBV感染陽性!加上一些別的研究,業內專家很早就達成共識:EBV是導致鼻咽癌的重要因素之一。
但有人不信!因為有個奇怪的現象無法解釋:除了廣東人,全世界其它地區絕大多數人也都被EBV感染過,但他們並不得鼻咽癌。據統計,我國3~5歲兒童被EBV感染過的比例高達90%以上!
如果EBV是致病元兇,為啥偏偏廣東人感染了就出問題?這成了鼻咽癌領域的一個謎題,科學家提出了各種猜想,但一直缺乏有力證據。
直到上個月,一種新的理論和證據被擺在我們面前:原來EBV有不同的亞型,廣東人感染的是特異的高危亞型!
(二)新突變的高危EBV病毒
科學家,最初是從HPV和宮頸癌的關係中得到了靈感。
大家可能知道,99%的宮頸癌都和HPV感染有關,但HPV有幾十種亞型,風險各有不同,最高危的是16和18兩種亞型,它們導致了一大半的宮頸癌。被這兩種病毒感染的人患癌風險比感染其它低危亞型的要高很多倍。正因為如此,最早的HPV宮頸癌疫苗,就是針對HPV16和HPV18這兩種亞型的,因此被稱為二價疫苗。
受到這個的啟發,科學家有了新的猜想:EBV會不會也像HPV一樣,存在高危亞型?會不會廣東地區流行特殊的EBV病毒高危亞型,從而導致鼻咽癌發生呢?
事實表明,真的是這樣!
為了證明猜想,科學家檢測了269例鼻咽癌患者體內的EBV病毒全基因組序列,作為對照,他們也檢測了不少來自鼻咽癌高發區健康人群體內的EBV病毒基因。通過對比兩組人群的EBV病毒基因,科學家驚奇地發現,鼻咽癌患者感染的EBV和健康人群感染的EBV是不同的!
廣東地區80%的鼻咽癌患者體中都存在一種獨特的高危病毒亞型,被稱為BALF2_CCT亞型。研究發現,如果一個人感染了這種高危EBV亞型,他的鼻咽癌發病風險將比感染低危亞型的人增加11倍!
那問題來了:這個高危的EBV病毒是哪裡來的呢?為什麼廣東被感染的人特別多呢?
要搞明白這個問題,需要研究病毒的進化史。
通過比較廣東地區、中國北方以及世界其他地區的EBV病毒基因組,科學家發現這個病毒的傳播就跟人類遷移一樣,先從非洲發源,然後遷徙到了歐洲,最後到達亞洲。在這個過程中,病毒不斷發生變異,某個時候,在亞洲進化出了一個高危亞型,就是前面提到的BALF2_CCT亞型。
更糟糕的是,由於目前未知的因素,這個病毒在華南地區非常特異地快速擴散。非洲和歐洲極少有感染這個高危亞型的人,中國北方人群感染比例也低於5%,但在華南地區,感染這個高危病毒的人群比例高達40%!
原來EBV和鼻咽癌的關係,真的很類似HPV和宮頸癌的關係。
感染不同亞型的病毒,患癌的風險也有很大差異。高危病毒亞型,才是需要我們特別警惕的。
(三)高危EBV病毒發現助力鼻咽癌診療
這項研究對基礎科學有很大貢獻,包括首次發現了和鼻咽癌相關的EBV高危亞型,研究了它的進化和分佈,為鼻咽癌在廣東的高發提供了一個合理的解釋。
但更重要的,是它不僅有重要理論價值,而且對鼻咽癌預防,篩查,治療都可能有直接幫助。
預防:幫助開發鼻咽癌疫苗。就像針對高危HPV病毒亞型的宮頸癌疫苗一樣,我們如果能開發出針對高危EBV亞型的鼻咽癌疫苗,就有可能預防目前80%左右,由於高危EBV感染導致的鼻咽癌。這將從根本上大大降低發病率,讓“廣東癌”成為歷史。
篩查:幫助確定高危人群。早期鼻咽癌療效非常好,5年生存率高達90%以上,早診早治意義重大。通過檢測是否攜帶EBV高危亞型,並結合家族史,遺傳基因和生活習慣等綜合因素,就能很好地鎖定鼻咽癌高危人群。對於這些人進行定期鼻咽癌篩查,包括血液中的EBV抗體、鼻咽纖維鏡和頭頸部核磁檢查等,將大幅提高鼻咽癌早診率和治愈率。…